? Estadio II: Pérdida parcial del grosor de
la piel que
afecta a epidermis, dermis o ambas. Úlcera superficial con
aspecto de abrasión, ampolla o cráter
superficial.
? Estadio III: Pérdida total de grosor de
la piel con lesión o necrosis del tejido
subcutáneo, pudiendo extenderse hasta la fascia subyacente
pero sin atravesarla. La úlcera aparece como un
cráter profundo y puede haber socavamiento en el tejido
adyacente.
? Estadio IV: Pérdida total del grosor de
la piel con necrosis del tejido o daño
muscular, óseo o de estructuras de
sostén (tendón, cápsula articular, etc.).
También puede asociarse a socavamiento y tractos
fistulosos en el tejido adyacente.
El estadiaje correcto requiere la retirada previa de
tejidos
necróticos. La identificación del estadio I es
crucial para establecer la necesidad de vigilancia y cuidados
preventivos. Debe prestarse especial atención a los pacientes con yesos,
dispositivos ortopédicos y medias de compresión,
vigilando la aparición de lesiones próximas o
subyacentes a los mismos.
Las localizaciones de úlceras por presión
(UPP) se pueden detectar según la posición que se
adopte según el siguiente cuadro:
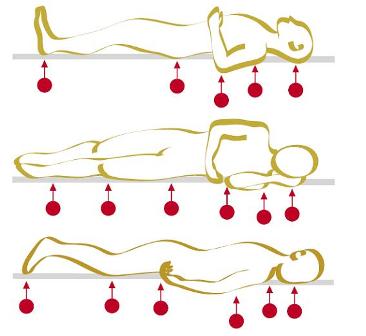
Detección de
las úlceras por presión (UPP)
Existen distintas escalas para valorar niveles de
riesgo de las
úlceras por presión (UPP). Las más usadas y
además recomendadas por la AHCPR son la Arnell, la de
Norton, la de BRADEN-BERGSTROM y la de NOVA 5. Esta
valoración es necesaria en todos los pacientes con riesgo
potencial. Su función es
ayudar a predecir la afectación de los tejidos y poner en
marcha medidas de prevención. Todas ellas deben de estar
disponible en cada uno de la unidad hospitalaria bajo un
número de protocolo. A
pesar de poder trabajar
con distintas escalas tienen una cosa en común; LA
VALORACION. Es el punto de comienzo y la base en la planificación del tratamiento y evaluación
de sus resultados. Una valoración adecuada es
también esencial a la hora de la
comunicación entre cuidadores. La valoración
debe hacerse en el contexto de salud del paciente tanto
físico como psicosocial y no solo centrarnos en la
desaparición de la enfermedad (recordar la
definición de salud según la OMS; "Es el bienestar
físico, psíquico – social y no solo la ausencia de
la enfermedad").
Tratamientos versus
prevención de las úlceras por presión
(UPP)
Tratamiento (cuidados directos):
Desbridamientos:
Quirúrgico: Se considera la forma más
rápida de eliminar áreas de escaras secas
adheridas a planos más profundos, áreas de
tejido necrótico húmedo o áreas de
tejido desvitalizado en úlceras extensas.
También debe usarse cuando existe una necesidad de
desbridaje urgenteQuímico o enzimático: Estos enzimas
hidrolizan la matriz superficial necrótica y ablandan
la escara previamente al desbridaje quirúrgico. Se
recomienda proteger el tejido peri ulceroso con una pasta de
zinc o silicona y aumentar el nivel de humedad de la herida
para potenciar su acción.Autolítico: Se realiza mediante el uso de
apósitos sintéticos concebidos en el principio
de cura húmeda. Al aplicarlos sobre la herida permiten
al tejido desvitalizado auto digerirse por enzimas
endógenos. Es un método más selectivo y
a traumático. No requiere habilidades clínicas
y es bien aceptado. Su acción es más lenta en
el tiempo y no deben emplearse si la herida está
infectada. Se emplea en general cualquier apósito
capaz de producir condiciones de cura húmeda y de
manera más específica los hidrogeles de
estructura amorfa (geles). Estos geles se consideran una
opción de desbridamiento en el caso de heridas con
tejido esfacelado, ya que por su acción hidratante
facilitan la eliminación de tejidos no
viablesMecánico: Es una técnica no selectiva
y traumática. Se realiza por abrasión
mecánica mediante fuerzas de rozamiento (frotamiento),
uso de dextranomeros, irrigación a presión o
uso de apósitos tipo gasas humedecidas con cloruro
sódico al 0.9% que al secarse pasadas 6-8 horas se
adhieren al tejido necrótico, aunque también al
sano, que se arranca con su retirada. En la actualidad son
técnicas en desuso.
Limpieza de la herida:
Limpiar las lesiones al inicio y en cada cura. Usar como
norma suero salino fisiológico empleando una
técnica a traumática utilizando la mínima
fuerza
mecánica y los materiales
menos bastos tanto en la limpieza como en el secado posterior.
Usar una presión de lavado efectiva para facilitar el
arrastre sin que se produzca traumatismo en el fondo de la
herida. Las presiones de lavado efectivas de una úlcera
oscilan entre 1 y 4 kg/cm2. Para conseguir una presión de
2 kg/cm2 sobre la herida, se recomienda el uso de jeringa de 35
ml con una aguja o catéter de 0.9 mm. No emplear
antisépticos locales (povidona yodada, clorhexidina,
agua
oxigenada, ácido acético, solución de
hipoclorito) o limpiadores cutáneos. Son todos productos cito
tóxicos para el nuevo tejido y su uso continuado puede
provocar a veces problemas
sistémicos debido a su absorción. Otros agentes que
retrasan la curación son los corticoides tópicos se
arranca con su retirada. En la actualidad son técnicas
en desuso.
Elección del apósito:
Para potenciar la curación de la úlcera
por presión se deben emplear apósitos que mantengan
el fondo de la úlcera continuamente húmedo. El
apósito ideal debe ser: biocompatible, que proteja la
herida, que mantenga el lecho húmedo y la piel circundante
seca, que permita la eliminación y control de
exudados y tejidos necróticos, dejando la mínima
cantidad de residuos. Los apósitos de gasa no cumplen la
mayoría de estas características. Los
apósitos de gasa que se pegan a la herida, al secarse
sólo deben emplease para el desbridamiento y hay que
diferenciarlos de los apósitos de gasa con solución
salina permanente que mantienen el fondo de la herida
húmeda . La selección
de apósitos de cura húmeda depende de: lugar de la
lesión, estadio y severidad, cantidad de exudado,
tunelizaciones, estado de la
piel perilesional, signos de
infección, estado general, nivel asistencial y recursos,
coste-efectividad y facilidades de auto cuidado. Para prevenir la
formación de abscesos se debe eliminar el espacio muerto
rellenando parcialmente entre la mitad y los tres cuartos de las
cavidades y túneles con productos de cura húmeda
que evitarán "cierre en falso". La frecuencia de cambio de
apósitos dependerá de las características
tanto del producto como
de la herida. Los apósitos que se apliquen cerca del ano
son difíciles de mantener intactos por lo que hay que
monitorizar un estiramiento y ajuste de los bordes
"enmarcándolos" con cinta adhesiva.
• Apósitos de cura húmeda: Existe un
número creciente de estos productos en el mercado. Para el
clínico es importante familiarizarse con las distintas
clases y conocer y usar bien un número limitado de
ellos
En general deben evitarse los apósitos oclusivos
si existe infección clínica. En caso de usarlos se
debe controlar previamente la infección o aumentar la
frecuencia de cambios de apósito.
Otros tratamientos (cuidados agudos y
crónicos)
AGUDOS: Tratamientos coadyuvantes
La estimulación eléctrica es la
única terapia adicional que puede recomendarse. Se
podrá plantear en UP en estadio III y IV que no hayan
respondido al tratamiento convencional. Se hará
únicamente con un equipo adecuado y personal
cualificado que seguirá un protocolo cuya eficacia y
seguridad haya
sido demostrada en ensayos
clínicos controlados.
CRONICOS: Cuidados paliativos: En este caso la
actuación se dirigirá a:
• No culpabilizar al entorno. • Evitar
técnicas agresivas.
• Mantener la herida limpia y protegida para evitar
infección.
• Uso de apósitos que permitan distanciar la
frecuencia de curas.
• Evitar el dolor y el mal olor.
• En situación de agonía valorar la
necesidad de los cambios posturales.
Directrices generales sobre la
prevención:
Cuidados de la piel:
Higiene diaria (y siempre que se precise), de la piel
con agua tibia, jabón neutro para la piel y
aclarado.
Secado meticuloso y sin fricción, haciendo
especial hincapié en las zonas de pliegues.
Hidratación de la piel procurando su completa
absorción con sustancias como: glicerina, lanolina,
aceites minerales…
para reponer los aceites naturales de la piel y fomentar la
efectividad cutánea como barrera humectante.
No usar alcoholes ni
colonias.
Observar la integridad de la piel (especialmente en las
prominencias óseas) durante cada sesión de higiene o cambio
postural, protegiéndolas en caso necesario.
No realizar masajes sobre prominencias óseas o
zonas enrojecidas.
Aplicar ácidos
grasos hiperoxigenados sobre aquellas zonas con enrojecimiento
cutáneo o zonas frágiles mediante suave masaje con
la yema de los dedos.
Movilizaciones:
Cambios posturales:
Se realizarán cada 2-4 horas en función
del riesgo de padecer úlceras por
presión.
Seguirán un orden rotatorio. En períodos
de sedestación, movilizar cada hora.
Si puede hacerlo de forma autónoma, instruirlo
para que lo haga cada 15 minutos. No arrastrar al
paciente.
Mantener la alineación corporal, distribución de peso, equilibrio y
estabilidad. Evitar el contacto directo de prominencias
óseas entre sí Evitar colocar al paciente sobre el
trocante femoral directamente.
Si es necesario elevar la cabeza de la cama, hacerlo
durante un período de tiempo
mínimo y si es posible no pasar de 30º, ya que se ha
demostrado una relación directa entre mayor ángulo
de la cama y mayor frecuencia de aparición de
úlceras por presión (UPP).
No usar flotadores ni rosquillas en sacro, ni
occipital.
Mantener la cama limpia, seca y sin arrugas.
Vigilar sondas, mascarillas y gafas nasales, drenajes,
vías centrales y vendajes evitando la presión
constante en una zona, con el riesgo de producir úlceras
por presión (UPP) yatrogénicas.
Usar dispositivos que amortigüen las zonas de
presión: colchones, cojines, almohadas, protecciones
locales, con especial atención en talones y
rodillas.
Preparar un plan de
rehabilitación que mejore la actividad y movilidad del
paciente.
Se considera necesario utilizar un colchón
reductor de presión en aquellos casos de alto riesgo y si
fuera posible se haría extensivo su uso a los casos de
riesgo moderado.
Posiciones de cambios posturales:
? Decúbito supino
Se acolchará con almohadas de la forma
siguiente:
Una debajo de la cabeza.
Una debajo de los gemelos.
Una manteniendo la posición de la planta del
pie.
Dos debajo de los brazos (opcional).
No se debe producir presión sobre:
Talones, cóccix, sacro, escápulas y
codos.
? Decúbito lateral
Se acolchará con almohadas de la forma
siguiente:
Una debajo de la cabeza.
Una apoyando la espalda.
Una separando las rodillas y otro el maléolo
externo de la pierna inferior.
Una debajo del brazo superior.
No se debe producir presión sobre:
Orejas, escápulas, costillas, crestas
ilíacas, trocánteres, gemelos, tibias y
maléolos.
? Sedestación
Se acolchará con almohadas de la forma
siguiente:
Una detrás de la cabeza.
Una debajo de cada brazo.
Una debajo de los pies.
No se debe producir presión sobre:
Omóplatos, sacro y tuberosidades
isquiáticas.
? Posición Decúbito
Prono.
Se acolchará con almohada de la forma
siguiente:
Debajo de las piernas.
Debajo de muslos.
Debajo de abdomen.
Otras Movilizaciones Pasivas y Activas
Aumentan el tono vascular cutáneo y
vascular.
Se realizarán cuando el paciente esté en
decúbito supino, movilizando hombros, codos, y
muñecas, caderas, rodillas y tobillos.
Se aprovechará la hora del baño para
realizarlos e hidratar la piel, y una vez por turno.
Cuidados de la higiene:
La alteración de nutrición por defecto
o exceso influirá en la aparición de úlceras
por presión (UPP), su conocimiento
nos ayudará a promover hábitos
dietéticos.
Actuaciones:
? Anotar comidas que toma para realizar control
dietético.
? Control de peso periódico.
? Realizar actividad diaria y programa de
ejercicios, de acuerdo a sus posibilidades.
? Establecer dieta que cubra aporte
proteico/hídrico adecuado a sus necesidades respetando
preferencias alimentarias.
? Si es preciso incluir suplementos ricos en
proteínas y calorías.
? Ofrecer frecuentes comidas con poca
cantidad.
? Suplementos multivitamínicos que
contengan vitaminas del
grupo A, C y
E.
? Deben darse alimentos que
mantengan las heces en una consistencia normal o ligeramente
firme para evitar defecación involuntaria.
? Evitar alimentos que formen gas o que causen
diarrea.
Evaluación,
indicadores y parámetros
El proceso de
evaluación es el único instrumento para mejorar la
eficacia de los procedimientos
empleados. Es necesario establecer un programa de calidad con el
objetivo de
mejorar la atención prestada a los pacientes, facilitar un
trabajo en equipo
y permitir objetivar la practica asistencial.
Los resultados de los cuidados pueden medirse en base a
la incidencia y prevalencia de las úlceras por
presión (UPP). En cambio, para evaluar la evolución de estas heridas pueden
utilizarse el índice de severidad.

Referencias
bibliográficas
1. Protocolo de
prevención y cuidados de úlceras por
presión. Junta de Andalucía. 2004
2. U.P.P. Actualización y
puesta al día. Elvira Molino Castillo. Formación
Alcalá. Septiembre 2003. – Actuaciones de Enfermería
ante las úlceras y heridas. 1993
3. Grupo nacional para el
estudio y asesoramiento en úlceras por presión y
heridas crónicas (GNEAUPP). Directrices generales sobre
tratamiento de las úlceras por presión.
Logroño. 2003.
4. Guía práctica
en la atención de las úlceras de piel. J. Javier
Soldevilla Agreda
5. Recomendaciones para el
paciente y su cuidador. Ulceras por presión. Autores:
amparo Galindo
Carlos, Óscar Germán torres de castro, Eva delgado
aguayo
6. Manual de
prevención y cuidados locales de ulceras por
presión .Servicio
cántabro de salud. 1ª edición. Marzo 2005 (documento reconocido
de interés
profesional por la GNEAUPP. Coordinadora Ana Rosa Díaz
Mendi
7. Protocolo de cuidados en
ulceras por presión. Hospital universitario reina
Sofía. Edita: dirección de Enfermería.
Depósito legal: co-599/99
8. Pan corbo Hidalgo PL,
García Fernández FP, López Medina IMª,
López Ortega J. Protocolos y
documentación de los cuidados de
prevención y tratamiento de las úlceras por
presión: análisis de la situación en
Andalucía. Gerokomos 2005; 16 (4): 219-28.
9. Herrero Narváez E,
Ordoño Martínez C. Superficies especiales para el
manejo de la presión, factor determinante en la
disminución de úlceras por presión en
atención domiciliaria. En: Soldevilla Agreda JJ,
Martínez Cuervo F (eds.). Actas del V Simposio nacional
sobre úlceras por presión y heridas
crónicas. Oviedo: GNEAUPP; 2004.
10. Malia Gámez R, Almozara Molle R,
García Pavón F, Ruiz Amaya F, Rodríguez
Palma M, Torra i Bou JE. Impacto de la dotación de un
parque de superficies especiales para el manejo de la
presión en la epidemiología de úlceras por
presión de una unidad de cuidados intensivos. En:
Soldevilla Agreda JJ, Martínez Cuervo F (eds.). Actas del
V Autor
Autor:
Lorena Plazas
 Página anterior Página anterior |   Volver al principio del trabajo Volver al principio del trabajo | Página siguiente  |
